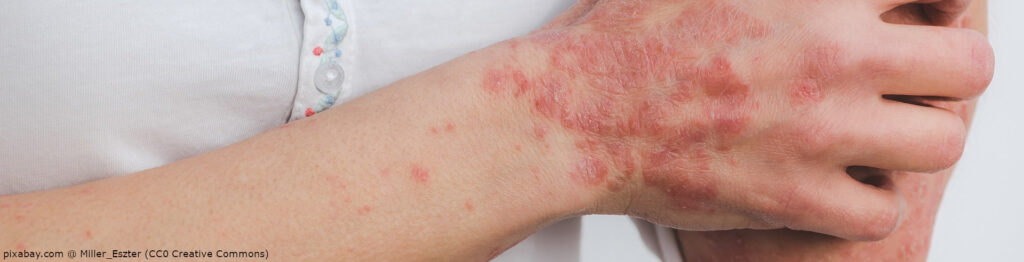
Autoimmunerkrankungen können ganz unterschiedlich sein, je nachdem, welche Körperteile davon betroffen sind. Je nach Erkrankung muss die Behandlung angepasst erfolgen. Oft kommen Medikamente zum Einsatz, die das Immunsystem unterdrücken, sogenannte Immunsuppressiva. Die genauen Ursachen sind noch ungeklärt. Eines haben die Erkrankungen allerdings gemeinsam: eine Fehlfunktion des Immunsystems. Dabei greift der Körper das eigene Gewebe an. Es gibt Menschen, die bestimmte Gene haben, die die Entwicklung einer Autoimmunerkrankung begünstigen. Dabei kann so gut wie jedes Organ davon betroffen sein.
Das Immunsystem soll den Körper eigentlich schützen
Normalerweise arbeitet das Immunsystem so, dass es einen gefährlichen Stoff oder Fremdstoffe erkennt, wie beispielsweise Viren, Parasiten, Bakterien, transplantierte Organe oder Gewebe und auch bestimmte Krebszellen. Das Immunsystem kann bestimmte Moleküle dieser Fremdstoffe erkennen und reagiert dann auf diese Stoffe. Diese besonderen Moleküle heißen Antigene. Sie befinden sich entweder auf der Oberfläche oder in den Zellen. Manchmal sind sie auch Bestandteil eines Virus. Es gibt auch Gewebezellen im Körper, die Antigene tragen können.
Im Normalfall reagiert das Immunsystem nicht auf körpereigenes Gewebe, sondern nur auf gefährlich, fremde Antigene. Doch wenn ein Fehler im System ist, erkennt das Immunsystem die körpereigenen Stoffe als fremd. Es bildet Antikörper oder Immunzellen, sogenannte Autoantikörper. Diese richten ihre Aktivität gegen bestimmte Körperzellen oder spezifisches Körpergewebe und greifen diese an. Diese Autoimmunreaktion hat Entzündungen und Gewebeschäden zur Folge. Bei vielen Menschen entstehen nur sehr geringe Mengen an Autoantikörpern, sodass es nicht zu einer Erkrankung kommt. Doch bei anderen rufen sie unterschiedliche Erkrankungen hervor. Zu den häufigsten Autoimmunerkrankungen zählen: die Basedowsche Krankheit, Hashimoto, Typ-I-Diabetes, Lupus oder Psoriasis Arthritis, die die Symptome von Schuppenflechte und Gelenkentzündungen vereint.
Was kann eine Autoimmunerkrankung auslösen?
Die Auslöser von Autoimmunerkrankungen können ganz unterschiedlich sein.
- Es kann durch Sonnenlicht, Bestrahlung, Medikamente oder ein Virus zu einer Veränderung von normalen Körpersubstanzen kommen. Das Immunsystem nimmt diese Substanzen als fremd wahr und es kommt zu einer Immunreaktion. Das Immunsystem greift die veränderte, beispielsweise von einem Virus infizierte, Zelle an.
- Manchmal dringen auch fremde Substanzen in den Körper ein, die den körpereigenen Substanzen sehr ähnlich sind. Dann kann es vorkommen, dass das Immunsystem die fremden und die körpereigenen Substanzen nicht voneinander unterscheiden kann. Es gibt beispielsweise Bakterien mit einem Antigen, das menschlichen Herzzellen sehr ähnlich ist. Dann kann es passieren, dass das Immunsystem das Herz angreift, wenn die eigentliche Entzündung abgeklungen ist.
- In einigen Fällen funktionieren auch die Zellen nicht richtig, die die Produktion der Antikörper kontrollieren, beispielsweise die weißen Blutkörperchen. Sie produzieren dann Antikörper, die sich gegen körpereigene Zellen richten und diese attackieren.
- Es gibt auch körpereigene Substanzen, die nur in ganz bestimmten Bereichen vorkommen, wie die Flüssigkeit im Augapfel. Mit dieser Flüssigkeit kommt das Immunsystem normalerweise nicht in Kontakt. Gelangt diese Flüssigkeit in den Blutkreislauf, beispielsweise durch einen Schlag auf das Auge, entsteht dennoch Kontakt. Dann kann es passieren, dass das Immunsystem diese Substanz als fremd einstuft und das Auge angreift.
Die Gründe für derart fehlgeleitete Autoimmunreaktionen und -erkrankungen, sind meistens nicht bekannt. Manche Menschen sind genetisch bedingt anfälliger dafür. Damit die Krankheit ausbricht, braucht es meistens zunächst noch einen Auslöser, beispielsweise eine Gewebeschädigung oder eine Virusinfektion. Frauen erkranken häufiger an einem fehlgeleiteten Immunsystem als Männer.
Welche Symptome verursachen Autoimmunerkrankungen?
Es gibt verschiedene Arten von Autoimmunerkrankungen. Manche greifen bestimmte Körperteile an, andere betreffen nur bestimmte Gewebearten, beispielsweise Blutgefäße, Haut oder Knorpel. Manche Autoimmunerkrankungen betreffen ein bestimmtes Organ, wobei selbst lebenswichtige Organe wie Herz, Niere, Leber Lunge oder Gehirn betroffen sein können. Die Gewebeschädigungen und Entzündungen verursachen bei den Betroffenen Schmerzen, Gelbsucht, Atembeschwerden, Juckreiz, Ödeme, Schwäche, verformte Gelenke oder Delirium. Einige verlaufen tödlich.
Wie werden Autoimmunerkrankungen diagnostiziert?
Für die Diagnose stehen verschiedene Bluttests zur Verfügung, die Hinweise auf Entzündungsherde liefern. Eine umfangreiche Untersuchung durch den Arzt ist meist notwendig. Bei vielen Entzündungen ist die Ursache nicht im eigenen Immunsystem zu suchen. Daher führen Ärzte zahlreiche Blutuntersuchungen durch, die verschiedene Antikörper im Blut nachweisen können. Sie liefern Hinweise auf die Autoimmunerkrankungen. So lassen sich beispielsweise Rheumafaktoren bei rheumatischer Arthritis im Blut nachweisen.
Selbst der Nachweis dieser Antikörper gibt noch keine Gewissheit, denn auch Menschen ohne Autoimmunerkrankungen können sie in sich tragen. Um die Diagnose einer Autoimmunerkrankung abzusichern, führen Ärzte daher eine ganze Reihe von Tests durch und bewerten auch die weiteren Symptome.
Wie lassen sich Autoimmunerkrankungen behandeln?
Für die medikamentöse Behandlung stehen sogenannten Immunsuppressiva zur Verfügung, die das Immunsystem unterdrücken. Bei verschiedenen Autoimmunerkrankungen helfen auch intravenös verabreichte Immunglobuline oder Plasma-Austausch.
Immunsuppressive sind meist eine langfristige Therapie. Da diese Medikamente allerdings das gesamte Immunsystem unterdrücken und nicht nur die Autoimmunreaktion, sind betroffene viel anfälliger für Infektionen und bestimmte Krebsarten. Daher kommen häufig auch Kortikosteroide zum Einsatz, die zusätzlich entzündungshemmend wirken. Letztere sollten Betroffene nur in Ausnahmefällen über einen längeren Zeitraum einnehmen.
Bei verschiedenen Autoimmunerkrankungen, wie multiple Sklersoe oder Schilddrüsenerkrankungen kommen auch Medikamente zum Einsatz, die die Symptome besser behandeln.
Plasma-Austausch ist bei bestimmten Autoimmunerkrankungen wirksam. Bei erfolgt eine Blutentnahme. Das Blut wird gefiltert. Dabei werden veränderte Proteine, beispielsweise Antikörper, entfernt. Anschließend erhält die betroffene Person das gefilterte Blut zurück.
Immunglobuline zur intravenösen Verabreichung ist eine gereinigte Antikörperlösung, die von freiwilligen Spendern kommt. Wie sie genau wirken, ist nicht ganz klar.
Autoimmunerkrankungen und die Prognose
Eine genaue Prognose hängt in erster Linie von der jeweiligen Autoimmunerkrankung ab. Oft fangen sie auf unerklärliche Weise an und verschwinden einfach wieder. Doch meist handelt es sich um eine chronische Erkrankung. Um die Symptome unter Kontrolle zu halten, ist die lebenslange Einnahme von Medikamenten notwendig.