Was ist ein Facharzt für Haut- und Geschlechtskrankheiten?
Der FA für Haut- und Geschlechtskrankheiten wird auch Facharzt für Dermatologie und Venerologie, Hautarzt oder Dermatologe genannt. Die Dermatologie ist die Heilkunde der Haut. Der Ausdruck Venerologie bezeichnet die Lehre der Geschlechtskrankheiten.
Das Aufgabengebiet von Hautärzten ist vielfältig. Im Mittelpunkt ihrer Tätigkeiten stehen die Diagnose, Therapie und Vorbeugung von Hauterkrankungen. Hierzu gehören beispielsweise entzündliche Hautausschläge (Ekzeme), infektiöse Hauterkrankungen, Veränderungen der Schleimhäute, Akne, chronische Hauterkrankungen wie die Schuppenflechte (Psoriasis) sowie Autoimmunerkrankungen wie die Schmetterlingsflechte (Lupus erythematodes). Hauttumore gehören ebenfalls zum Tätigkeitsfeld eines FA für Haut- und Geschlechtskrankheiten. Das Teilgebiet der Dermatologie, das sich mit Hautkrebs beschäftigt, wird auch Dermatoonkologie genannt. Hierbei spielt neben der Therapie der Tumoren auch die Hautkrebs-Früherkennung eine große Rolle. Für alle gesetzlich Krankenversicherten ab dem Alter von 35 Jahren ist das sogenannte Hautkrebs-Screening Leistung der Krankenkasse.
Darüber hinaus schließt das Fachgebiet der Dermatologie auch Erkrankungen der sogenannten Hautanhangsgebilde, also der Nägel und Haare ein. Dazu gehören beispielsweise den Nagelpilz (Onychomykose). Lies Wissenswertes zu Ursache, Behandlung und Vorbeugung von Nagelpilz.
Der Dermatologe untersucht auch Erkrankungen der unter der Haut liegenden Gefäße und chronische Wunden, die ursächlich durch Gefäßerkrankungen wie Krampfadern (Varizen, chronisch venöse Insuffizienz) verursacht werden. Außerdem widmet er sich allergologischen Fragestellungen und untersucht beispielsweise mit Allergietests, ob ein Hautausschlag durch ein bestimmtes Allergen (allergieauslösende Stoffe) ausgelöst wird.
Im Teilgebiet der Venerologie diagnostiziert und behandelt der FA Haut- und Geschlechtskrankheiten sexuell übertragbare Erkrankungen, die oftmals mit Haut- oder Schleimhautveränderungen einhergehen. Dazu zählen beispielsweise die Syphilis (Lues), Tripper (Gonorrhoe) oder auch AIDS (acquired immune deficiency syndrome, erworbenes Immu-Defizienz-Syndrom).
Insbesondere Haut- und Geschlechtskrankheiten betreffen oftmals nicht nur die Haut und Schleimhäute, sondern können Auswirkungen auf den gesamten Organismus haben. Ebenso kann sich eine Vielzahl von Erkrankungen zunächst in Form von Hauterscheinungen zeigen, die dann Hinweis auf die zugrundeliegende Allgemeinerkrankung sind. Der Hautarzt steht viel im Austausch mit Kollegen anderer Fachdisziplinen und arbeitet daher zum Teil auch fächerübergreifend (interdisziplinär).
Zur Behandlung der Hauterkrankungen wendet der Dermatologe neben konservativen Therapiemethoden wie speziellen Cremes oder Lotionen, Strahlentherapien, Medikamenten- und Lasertherapien auch operative Therapiemethoden an. Entfernungen von bösartigen Muttermalen, Verödungen von Krampfadern oder Hauttransplantationen sind Beispiele für die operativen Fertigkeiten eines Hautarztes.
Ausbildung zum FA Haut- und Geschlechtskrankheiten
Bis zum Erwerb des Facharzt-Titels FA Haut- und Geschlechtskrankheiten muss der angehende Hautarzt einige Jahre Weiterbildung absolvieren. Voraussetzung zur ärztlichen Weiterbildung ist ein absolviertes sowie mit Approbation, also der Erlaubnis zur Ausübung des Arztberufes, abgeschlossenes Medizinstudium.
Anschließend durchläuft der Assistenzarzt insgesamt fünf Jahre, also 60 Monate Weiterbildung an einer zertifizierten Weiterbildungsstätte, wovon 30 Monate im ambulanten Bereich abgeleistet werden können. Bis zu zwölf Monate kann der angehende Facharzt für Haut- und Geschlechtskrankheiten in benachbarten Fachgebieten verbringen.
Wo arbeitet ein Hautarzt?
Ein Facharzt für Haut- und Geschlechtskrankheiten kann stationär tätig sein. Dann arbeitet er zum Beispiel in einem Krankenhaus oder in einer Hochschulklinik. Auch ambulant kann der Hautarzt tätig werden. Anstellungen oder eine Niederlassung in einer dermatologischen Facharzt-Praxis, in medizinischen Versorgungszentren oder speziellen medizinischen Ambulanzen sind möglich. Daneben stellen auch die medizinische Forschung und Lehre ein mögliches Tätigkeitsfeld für Fachärzte für Haut- und Geschlechtskrankheiten dar.
Wann gehst du zum Hautarzt?
Seit Eintritt der Pubertät leidest du an Akne? Vielleicht hast du schon viele Cremes und Waschgele gegen Pickel vergeblich ausprobiert. Der FA Haut- und Geschlechtskrankheiten steht dir bei Problemen mit Akne und deren Therapiemöglichkeiten mit Rat und Tat zur Seite. Hilfe bei Akne
Deine Kopfhaut schuppt sich neuerdings. Auf gerötetem Untergrund bilden sich schuppende Herde. Dazu kommt ein unangenehmer Juckreiz und möglicherweise sind dir zusätzlich Hautveränderungen an deinen Ellenbogen oder Kniescheiben aufgefallen. Möglicherweise leidest du an einer Schuppenflechte (Psoriasis). Dein Hautarzt kann dir weiterhelfen.
An deinen Zehennägeln sind dir Veränderungen aufgefallen und du vermutest, dass ein Nagelpilz (Onychomykose) dahinter stecken könnte? Der Hautarzt kann deine Nagelveränderung diagnostizieren und behandeln.
Rückblickend begann irgendwie alles mit einem schmetterlingsartigen Ausschlag im Gesicht, der über beide Wangen und den Nasenrücken reichte. Besonders nach Sonneneinwirkung ist deine Haut empfindlich und in letzter Zeit bist du müde und fühlst dich abgeschlagen. Hinzu kommen Gelenkschmerzen und Muskelschmerzen, Kopfschmerzen oder Nierenprobleme. Allgemein- beziehungsweise Autoimmunerkrankungen wie der Lupus erythemtodes, die Schmetterlingsflechte, betreffen oftmals viele verschiedene Organe des Körpers und äußern sich häufig auch in Hautbeschwerden. Die Erkennung der Hautveränderungen und des Krankheitsbildes sowie die Behandlung der Autoimmunerkrankungen fallen in das Aufgabengebiet des FA Haut- und Geschlechtskrankheiten.
In deinem Intimbereich sind dir warzenartige Veränderungen aufgefallen. Du machst dir Sorgen, was dahinter steckt. Neben dem Frauenarzt, auch als Facharzt für Frauenheilkunde und Geburtshilfe bezeichnet, kennt sich der Facharzt für Haut- und Geschlechtskrankheiten ebenfalls gut mit Genitalwarzen aus. Genitalwarzen oder auch Feigwarzen (Condyloma acuminata) werden durch verschiedene Typen des sogenannten Humanen Papillomvirus (HPV) ausgelöst. Dein Hautarzt kann dir hier mit geeigneten Therapien weiterhelfen. Wann zur HPV-Impfung?
Seit deiner Kindheit leidest du an starker Neurodermitis (atopische Dermatitis) und bist Allergiker? Der Facharzt für Haut- und Geschlechtskrankheiten ist dein Ansprechpartner, wenn es um die Abstimmung der Therapie deiner Haut geht.
Vor ein paar Tagen sind dir Bläschen aufgefallen, die sich auf deiner Haut in einem bestimmten Areal ausbreiten. Sie schmerzen oder jucken und erinnern dich irgendwie an die Windpocken. Hier könnte das Varizella-zoster-Virus dahinterstecken. Womöglich leidest du an einer Gürtelrose (Herpes zoster). Der Hautarzt behandelt infektiöse Hautausschläge wie diese. Lies Wissenswertes zu Ursache und Therapie von Gürtelrose sowie Ursachen und Therapie von Windpocken. Erhalte weitere Infos zur Impfung gegen die Gürtelrose und zur Windpocken-Impfung.
Seit einiger Zeit quält dich ein juckender oder brennender Ausschlag. Trotz Abwarten und gründlicher Hautpflege hat sich nichts getan. Nun möchtest du wissen, was für deine Beschwerden verantwortlich ist. Ist es ein allergischer Ausschlag? Könnte es sich um eine Pilz-Infektion (Mykose) handeln? Oder steckt gar etwas ganz anderes dahinter? Der Dermatologe, wie der Facharzt für Haut- und Geschlechtskrankheiten auch genannt wird, kann die Ursache deines Hautauschlages herausfinden und die geeignete Therapie mit dir besprechen.
Vor Monaten hast du einen Hautdefekt im Genitalbereich bemerkt. Da er dir keine Probleme bereitete und er innerhalb weniger Wochen abheilte, hast du dir nichts dabei gedacht. Nun leidest du unter einer allgemeinen Müdigkeit und Schwäche, deine Lymphknoten sind geschwollen, außerdem hast du Fieber. Ab welcher Temperatur beginnt Fieber? Dazu hast du einen Ausschlag an deinem Körper bemerkt, der sich besonders an deinem Bauch, Rücken oder deinen Flanken ausbreitet und schließlich etwas auf die Hand- und Fußinnenflächen übergreift. Der Hausarzt, den du um Rat gefragt hast, schöpft den Verdacht, dass du dich mit der sexuell übertragbaren Erkrankung Syphilis (Lues, Franzosenkrankheit) angesteckt hast. Die Erkennung und Behandlung von Geschlechtskrankheiten zählt zum Aufgabengebiet des Facharztes für Haut- und Geschlechtskrankheiten.
Du bist auf ein Muttermal aufmerksam geworden, das dir nicht ganz geheuer ist? Es ist mit der Zeit größer geworden, ist sehr dunkel und dabei ungleichmäßig gefärbt und irgendwie auch unscharf begrenzt. Du sorgst dich, ob du an schwarzem Hautkrebs (Melanom) erkrankt sein könntest? Oder du bist 35 Jahre alt geworden und möchtest nun deinen Termin zur Hautkrebs-Früherkennung wahrnehmen. Beim Hautarzt bist du an der richtigen Adresse, wenn es um die Erkennung, Diagnostik und Therapie von gut- oder bösartigen Hautveränderungen geht.
Du leidest an Haarausfall? Das bereitet dir große Sorge, besonders da du dir nicht erklären kannst, woran der Haarausfall liegt. Auch Haarausfall, die sogenannte Alopezie, fällt in das Tätigkeitsgebiet des Hautarztes.
Untersuchungen beim FA für Haut- und Geschlechtskrankheiten
Um herauszufinden, was hinter deinen Hautveränderungen steckt, wendet der Facharzt für Haut- und Geschlechtskrankheiten verschiedene Untersuchungsmethoden an.
- Ausführliche Anamnese, Inspektion und körperliche Untersuchung: Der FA Haut- und Geschlechtskrankheiten kann viele Hautveränderungen bereits erkennen, indem er sich ein genaues Bild von deinen Beschwerden, dem zeitlichen Verlauf und dem Aussehen deiner Hautveränderung macht. Dabei legt der Dermatologe Wert darauf, deine gesamte Haut zu betrachten und die Hautveränderungen abzutasten, medizinisch palpieren genannt. Auch deine Haare, Nägel und Schleimhäute nimmt der Dermatologe genau „unter die Lupe“. Mithilfe einfacher Testverfahren beispielsweise mittels eines Spatels kann der Hautarzt Näheres über die Hautveränderungen in Erfahrung bringen und anhand der Eigenschaften eine Verdachtsdiagnose stellen. Verwendet der Hautarzt einen Glasspatel, den er zur Untersuchung einer Hautrötung auf die Hauterscheinung aufdrückt und beobachtet, ob die Rötung wegdrückbar ist, wird das Verfahren auch Diaskopie genannt.
- Blutuntersuchung: Infektiöse Erkrankungen, ansteckende Geschlechtskrankheiten oder Autoimmunerkrankungen können spezifische Veränderungen deines Blutes hervorrufen. Mithilfe verschiedener Blutuntersuchungen und Testverfahren kann der Facharzt für Haut- und Geschlechtskrankheiten Hinweise auf spezielle Krankheitsbilder erhalten oder Verdachtsdiagnosen bestätigen. Dazu wird dein Blut beispielsweise auf das Vorkommen verschiedener Antikörper, also Abwehrkörperchen untersucht.
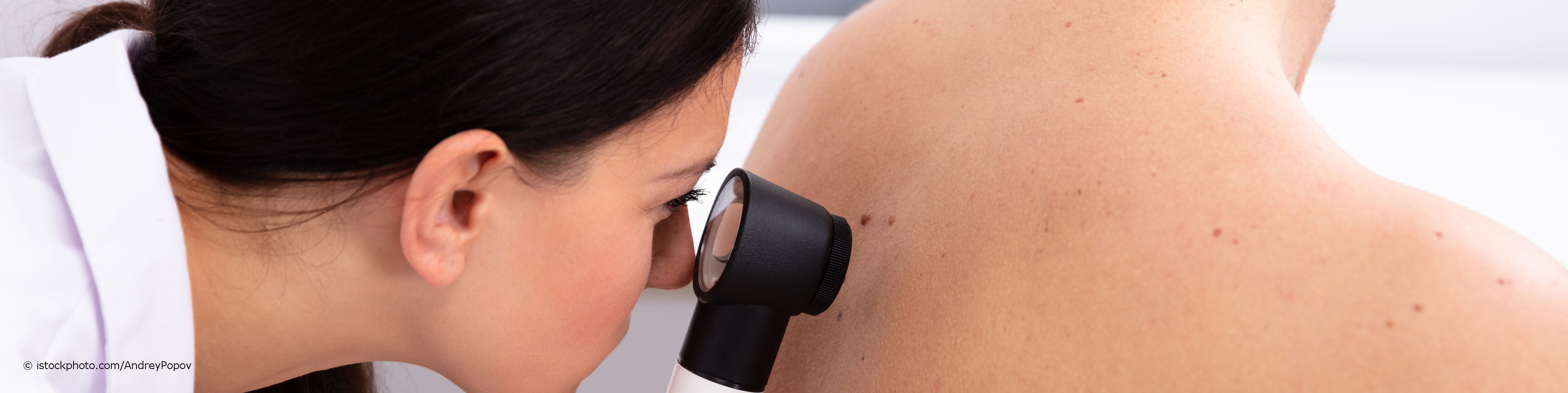
- Auflichtmikroskopie: Die Auflichtmikroskopie oder Dermatoskopie ist ein Untersuchungsverfahren der Haut, das besonders in der Hautkrebs-Früherkennung zum Einsatz kommt. Mithilfe eines Dermatoskops kann der Hautarzt Hautveränderungen wie beispielsweise Muttermale oder entzündliche Hautveränderungen wie bei der Krätze (Skabies) genau in einer bis zu 100-fachen Vergrößerung inspizieren und verdächtige Veränderungen entdecken.
- Allergische Provokationstests: Wird eine Allergie als Ursache deiner Hautprobleme vermutet, können allergologische Tests beim FA Haut- und Geschlechtskrankheiten durchgeführt werden. Einer der Haut-Tests ist der sogenannte Prick-Test. Lies mehr zur Durchführung des Prick-Tests. Ein anderer Allergie-Test ist der Epikutantest. Dieser Test wird zum Beispiel bei der Fragestellung nach einer Allergie gegen bestimmte Arbeitsstoffe oder Kosmetika durchgeführt. Wie funktioniert der Epikutantest?
- Mikrobiologische Diagnostik: Vermutet dein Hautarzt, dass ein Krankheitserreger Grund deiner Hautveränderung ist, kann er mithilfe eines Abstriches oder einer Probe der Hautveränderung Klarheit gewinnen.
- Probeexzision, Hautbiopsie und histologische Untersuchung: Hat der Hautarzt eine krebsverdächtige Veränderung entdeckt, ist zur Abklärung in der Regel eine pathologische beziehungsweise histologische also feingewebliche Untersuchung der Veränderung notwendig. Manche dermatologische Abteilungen haben eigens ausgebildete Dermatohistologen. Das ist Fachpersonal, das auf die Untersuchung des Haut-Gewebes auf feinste Veränderungen in Aufbau und Struktur spezialisiert ist. In der Regel untersucht aber ein Facharzt für Pathologie das Gewebe. Lies mehr zu Untersuchungen beim Pathologen. Eine Gewebeuntersuchung spielt nicht nur in der Tumordiagnostik eine Rolle, sondern bringt auch Klarheit in vielerlei anderen Fragestellungen der Dermatologie, wie beispielsweise den Autoimmunerkrankungen. Zur Untersuchung entnimmt der Hautarzt die Gewebeveränderung und schickt diese sogenannte Probeexzision zur histologischen Untersuchung zum FA für Pathologie. Der Pathologe begutachtet die Probe unter dem Mikroskop und kann deren Aufbau, Struktur und Zellen analysieren. Außerdem können spezielle Färbe- und Untersuchungsmethoden der Mikroskopie-Präparate zum Einsatz kommen, nämlich die Histochemie und Immunhistochemie. Solche immunologischen Färbemethoden dienen dazu biochemische Prozesse und spezielle Bestandteile der Hautzellen und des Gewebes hervorzuheben. Damit können beispielsweise Ablagerungen bestimmter Eiweiße, Stoffwechselvorgänge oder Antikörper also Abwehrkörperchen farblich sichtbar gemacht werden. Auch die Verwendung von fluoreszierenden Farbstoffen und die Betrachtung unter einem speziellen Mikroskop, die Fluoreszenzmikroskopie, kann eingesetzt werden. Ebenso kommen molekularpathologische Untersuchungen in Betracht. Bei bestimmten Fragestellungen ist es für die Diagnostik und Therapie der Erkrankung wichtig, relevante Veränderungen des Erbguts (DNA, Desoxyribonukleinsäure) der Zellen zu erkennen. Untersuchungen des Erbguts von Zellen und Geweben finden zum Beispiel in der Tumor-Diagnostik und der Therapie-Auswahl oder zum Erregernachweis bei Infektionskrankheiten Anwendung.
- Phlebologische Funktionsuntersuchungen: Geht es um die Abklärung von Erkrankungen des Venengefäßsystems, das unter der Haut liegt, kann der FA Haut- und Geschlechtskrankheiten mithilfe verschiedener Methoden testen, wie das Blut in deinen Venen fließt und ob deine Venenklappen funktionieren. Die Phlebologie wird auch Venenheilkunde genannt. Ultraschall-Untersuchungen oder die farbkodierte Doppler-/Duplex-Sonografie, bei der der Blutfluss mithilfe von Ultraschallwellen in den Blutgefäßen hörbar und farblich sichtbar gemacht werden kann, kommen zum Einsatz.
- Untersuchung mithilfe des Wood-Lichts: Die Wood-Lampe ist eine besondere Lampe, die mithilfe von Ultraviolett-Strahlung (UV-Strahlung) bestimmter Wellenlänge arbeitet. Manche Krankheitserreger rufen Veränderungen der Haut hervor, die bei Beleuchtung mit der Wood-Lampe verschiedenfarbig fluoreszieren. Auch in der Diagnostik von Pigmentstörungen oder Tumoren kann das Wood-Licht angewendet werden.