Was ist Akupunktur?
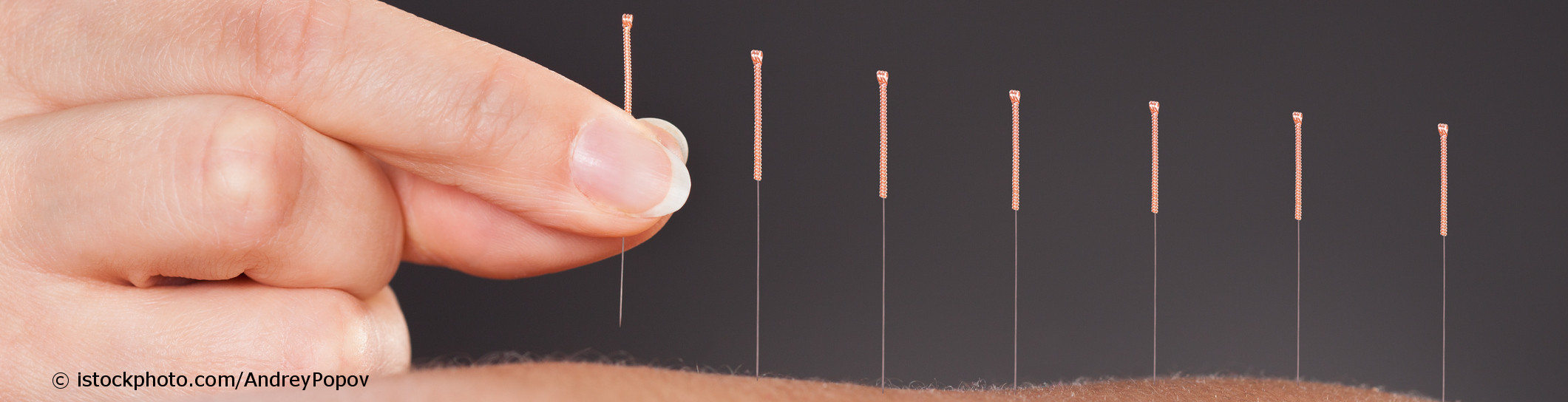
Die Akupunktur ist eine Heilmethode aus der Traditionellen Chinesischen Medizin (TCM). Hierbei werden an bestimmten Körperstellen, die entlang von Energiebahnen (Meridianen) liegen, feine Nadeln in deine Haut gestochen. Die Meridiane beeinflussen nach den Vorstellungen der Traditionellen Chinesischen Medizin deine Körperfunktionen. Es kommt zu Erkrankungen, wenn der Energiefluss gestört ist. Durch die Akupunktur soll das Energiegleichgewicht wiederhergestellt werden.
Bislang ist nach den Grundsätzen der evidenzbasierten Medizin zwar wissenschaftlich nicht abgesichert, dass Meridiane existieren. Auch existieren unterschiedliche Vorstellungen darüber, an welchen Stellen Akupunkturnadeln gesetzt werden sollen. Aber die Akupunktur ist eine auf Erfahrung basierende Behandlungsmethode – und das seit fast 3000 Jahren.
Wie funktioniert die Akupunktur?
Wenn Akupunkturnadeln gesetzt werden, entstehen Reize, die zu deinem Rückenmark weiter geleitet werden. Die Reize wirken dann auf dein Schmerzempfinden bzw. das Schmerzzentrum in deinem Gehirn. Je nach Akupunkturpunkt ist es möglich, Schmerzen zu reduzieren, dein vegetatives Nervensystem zu dämpfen oder dich zu entspannen. Das vegetative Nervensystem reguliert bestimmte Prozesse wie beispielsweise Blutdruck und Atemfrequenz in deinem Körper automatisch, ohne deine bewusste Mitwirkung.
Welche Formen der Akupunktur gibt es?
Die bekannteste Art der Akupunkturbehandlung ist wahrscheinlich die Nadelakupunktur, auch Körperakupunktur genannt. Bei dieser Akupunktur werden mit sehr feinen, ungefähr 0,2-0,3 mm dicken Nadeln bestimmte Akupunkturpunkte am Körper gereizt und aktiviert.
Ohrakupunktur nutzt Akupunkturnadeln am Ohr
Die Ohrakupunktur ist eine weitere Form der Akupunktur. Das Ohr stellt eine Reflexzone dar. Auf der gesamten Reflexzone sind alle Organe deines Körpers wie Orte auf einer Landkarte angeordnet. Einige Punkte dienen zur Behandlung entsprechender Körperbereiche, andere wirken auf deine Gehirnfunktion und können somit deine Schmerzverarbeitung positiv beeinflussen. Werden bestimmte Punkte durch Akupunkturnadeln am Ohr stimuliert, können also Störungen, Schmerzen und Erkrankungen in den entsprechenden Organen oder Körperteilen behandelt werden.
Triggerpunktakupunktur soll verhärtete Muskelfasern lösen
Bei der Triggerpunktakupunktur, die auch als „Dry Needling“ bezeichnet wird, werden sogenannte Triggerpunkte (Trigger ist das englische Wort für Auslöser) mit der Akupunkturnadel mehrfach angepiekst. Die Triggerpunkte sind verdickte, schmerzhafte und druckempfindliche Muskelfasern, in denen Entzündungen vorliegen. Schmerzen, die von diesen Punkten ausgehen, können tief in deinen Körper ausstrahlen und zum Beispiel zu Kopfschmerzen führen. Lies mehr über Ursachen und Behandlung von Kopfschmerzen.
Durch das mehrfache Anpieksen soll bei der Triggerpunktakupunktur der jeweilige Triggerpunkt, also die Muskelfaser, zur schnellen Kontraktion gebracht werden. Nach der Kontraktion erfolgt die Entspannung der Muskulatur und damit das Lösen der verhärteten Muskelfasern.
Akupunktur von Mikrosystemen
Die Akupunktur von Mikrosystemen setzt an den vielen kleinen Systemen deines Körpers an. Diese Mikrosysteme liegen zum Beispiel im Ohr, im Fuß, im Kopf, auf dem Nasenrücken, auf der Zunge, im Ellenbogenbereich oder in der Hand.
Laserakupunktur bei Nadelangst
Bei der Laserakupunktur werden Akupunkturpunkte durch Laserstrahlen (Softlaser) gereizt. Schmerzen entstehen dabei in der Regel nicht. Die Laserakupunktur eignet sich vor allem zur Behandlung empfindlicher Körperregionen, bei ausgeprägten Schwächezuständen des Patienten, bei Kindern und bei Menschen mit Angst vor Nadeln sowie Nadelstichen.
Schädelakupunktur nach Schlaganfällen
Als Yamamoto-Methode oder auch Yamamoto Neue Schädelakupunktur (YNSA) wird die sogenannte Schädelakupunktur bezeichnet. Hierbei werden ausschließlich Punkte an deinem Kopf genadelt, beispielsweise an Stirn und Schläfen. Die Akupunkturpunkte am Kopf stehen in Verbindung mit bestimmten Abschnitten deines Körpers, sogenannten Somatotopen. Die zu behandelnden Punkte ermittelt dein Arzt durch eine spezielle Tast- und Druckdiagnostik an deinem Schädel, Bauch und Hals. Die Lage dieser Schläfenakupunkturpunkte unterscheidet sich teilweise stark von den Akupunkturpunkten der Traditionellen Chinesischen Medizin. Die Yamamoto Neue Schädelakupunktur wird bei akuten und chronischen Schmerzen eingesetzt, zur Therapie von Lähmungen und Sprachstörungen nach Schlaganfällen sowie bei neurologischen Erkrankungen. Wann zum Neurologen?
Welche Behandler führen Akupunktur durch?
Die Akupunktur kann von Ärzten mit der Zusatzqualifikation Akupunktur durchgeführt werden.
Die gesetzlichen Krankenkassen übernehmen in der Regel die Kosten für Körperakupunktur bei chronischen Rückenschmerzen (chronischen Schmerzen der Lendenwirbelsäule) und chronischen Kniegelenksschmerzen (Kniegelenksarthrose). Voraussetzung dafür ist, dass die Schmerzen seit mindestens sechs Monaten bestehen und die Akupunkturbehandlung von einem qualifizierten Arzt mit einer Kassenzulassung und der Zusatzbezeichnung Akupunktur sowie einer Abrechnungsbefugnis vorgenommen wird. In der Regel hast du Anspruch auf bis zu zehn Akupunktursitzungen pro Krankheitsfall, und zwar innerhalb von maximal sechs Wochen.
Wenn andere Krankheitsbilder und andere Schmerzerkrankungen behandelt werden sollen, kannst du zu einem kassen- oder privatärztlich tätigen Arzt gehen. In der Regel musst du dann die Akupunkturbehandlung als sogenannte IGEL-Leistung selber bezahlen. Willst du dich für solche ärztlichen Leistungen absichern, kannst du eine private Zusatzversicherung abschließen. Am besten du fragst bei deiner Krankenkasse und bei deiner Krankenzusatzversicherung vor Behandlungsbeginn nach, ob und in welchem Rahmen die Kosten für Akupunktur übernommen oder bezuschusst werden können.
Auch fachkundige Heilpraktiker bieten Akupunkturbehandlungen an. Hier musst du die Akupunktursitzungen allerdings aus eigener Tasche bezalen.
Bei welchen Erkrankungen und Beschwerden kann Akupunktur helfen?
Akupunktur kann helfen bei psychosomatischen Erkrankungen, neurologischen Krankheiten oder Beschwerden wie beispielsweise:
- Kopfschmerzen. Hilfe bei Kopfschmerzen
- Migräne. Was tun bei Migräne?
- Zahnschmerzen
- Raucherentwöhnung
- Knie- und Lendenwirbelsäulenbeschwerden
- Hüftbeschwerden
- Schlaganfall
- Schlafstörungen. Lies mehr zur Behandlung von Schlafstörungen
- Allergien und Heuschnupfen. Was tun bei Heuschnupfen?
- Asthma
- Reizdarmsyndrom
- Radikulärsyndrom: Wenn der Anfangsbereich eines Rückenmarksnerven gereizt oder geschädigt ist, kann es unter anderem zu Schmerzen, Kribbeln, Taubheitsgefühl und Muskelschwäche in den Körperregionen kommen, die dem betroffenen Rückenmarksnerv zugeordnet sind. Ursachen für ein Radikulärsyndrom können Entzündungen, Einblutungen oder Veränderungen an den Bandscheiben zwischen deinen Wirbeln sein.
- Myofasziales Schmerzsyndrom (MSS): Unter dem myofaszialen Schmerzsyndrom werden Schmerzen verstanden, die von der Muskulatur ausgehen. Es kommt zu Muskelverhärtungen, die tastbar sind und als Triggerpunkte bezeichnet werden. An diesen Triggerpunkten setzt die Akupunktur an.
- Morbus Sudeck: Der Dauerschmerz nach einer Verletzung hat viele Namen. Morbus Sudek, komplexes regionales Schmerzsyndrom, Sudeck Krankheit, Sudeck’sche Dystrophie, Sudeck-Dystrophie, Sudeck-Syndrom, Algodystrophie, Sympathalgie oder engl. Complex regional pain syndrome, kurz CRPS.
- Fazialisparese: Eine Fazialisparese, auch Gesichtslähmung genannt, ist der medizinische Fachausdruck für eine Lähmung des Gesichtsnervs (Fazialisnerv).
- Fibromyalgie: Das Fibromyalgiesyndrom ist eine chronische Schmerzerkrankung, bei der Schmerzen in verschiedenen Körperregionen auftreten. Diese sogenannten Faser-Muskel-Schmerzen können auf deiner Haut und auch in deinen Muskeln und Gelenken spürbar sein. Andere typische Beschwerden für Fibromyalgie sind Schlafstörungen, Erschöpfung und Konzentrationsprobleme. Lies mehr zu Ursachen und Behandlung von Schlafstörungen.
- Gewichtsreduktion
- Stressabbau
- Schwindel. Erste Hilfe bei Schwindel
- Tinnitus. Lies mehr zu Ursachen und Therapien von Tinnitus
- Arthrosen, Arthritis und deren Begleiterscheinungen
Wann Akupunktur besser nicht anwenden?
Bei Schwangerschaft solltest du Akupunktur nur nach Rücksprache mit deinem behandelnden Gynäkologen durchführen lassen. Auch bei Krebserkrankungen ist Vorsicht geboten. Du solltest auf jeden Fall vor Behandlungsbeginn mit deinem Arzt über die Möglichkeiten einer Akupunkturbehandlung sprechen. Zusammen könnt ihr entscheiden, ob die Akupunktur als Ergänzungstherapie für deine Beschwerden geeignet ist.
Ablauf der Akupunktur
Eine typische Nadelbehandlung dauert in der Regel 20-30 Minuten (Liegezeit). In dieser Zeit erhältst du an verschiedenen Punkten die Akupunkturnadeln gesetzt. Wie viele das sind und in welchem Körperbereich sie gesetzt werden, hängt von deinen individuellen Beschwerden ab. Bei vielen Behandlern kannst du ein eigenes Badetuch mitbringen, um dich darauf zu legen.
Auch Hören von Musik oder Hörbüchern und Lesen sind während der Akupunktursitzung bei einigen Behandlern möglich. Viele empfehlen jedoch die reine Entspannung während der Akupunkturbahndlung. Also einfach mal ohne Ablenkung ausruhen, nichts tun, schlafen, an etwas Schönes und Beruhigendes denken, träumen und die Seele baumeln lassen. Tue nach Absprache mit deinem Behandler einfach alles, was deinem Wohlbefinden und deiner Entspannung während der Akupunktur dient.
Ist die Liegezeit abgelaufen, werden dir die Nadeln wieder vorsichtig gezogen. Du kannst nach der Akupunktur sofort wieder Autofahren und – sofern es deine Beschwerden zulassen – auch wieder deinen normalen Tätigkeiten nachgehen. Dennoch solltest du nach der Akupunktur nicht mehr allzu große Aktivitäten einplanen. Denn häufig tritt nach der Akupunkturbehandlung ein Gefühl tiefer Entspannung oder auch Müdigkeit auf. Gibt dem Ruhebedürfnis deines Körpers nach, leg dich aufs Sofa oder ins Bett und lass die Selbstheilungskräften deines Körpers wirken.
Hat die Akupunktur Nebenwirkungen?
Nebenwirkungen treten bei der Akupunktur in der Regel sehr selten auf. Voraussetzung dafür ist, dass sterile Einwegnadeln verwendet werden um Infektionen zu vermeiden. Es kann vorkommen, dass dir durch einen Nadelstich schwarz vor Augen wird und beim Aufrichten schwindelig. Das wird als Nadelkollaps bezeichnet. In diesen Fällen bleibst du bei deinen folgenden Akupunktur-Behandlungen in der Regel nach dem Nadelziehen und vor dem Aufstehen erst noch einen Moment liegen. Kleine, oberflächliche Blutergüsse können möglicherweise durch die Nadelstiche entstehen, wenn du Blutverdünner einnimmst.